
Депрессия. Серотонин. Мифы.
Natallia Niachai Просмотров: 3047
За эти годы я обнаружил что-то очень странное в антидепрессивной литературе. Когда сравнивают антидепрессанты, их эффекты удивительно похожи. Впервые я заметил это, когда мы с Гаем Сапирштейном провели наш метаанализ опубликованной литературы в 1998 году. Когда мы впервые увидели, насколько слаб фактический эффект лекарств, мы подумали, что могли сделать что-то не так. Возможно, мы ошиблись и включили тесты, которые оценивали различные типы антидепрессантов. Возможно, мы недооценили фактическую эффективность антидепрессантов, включив клинические испытания менее эффективных лекарств. Далее продолжим говорить о депрессии, серотонине и мифах о них.
Прежде чем опубликовать нашу работу для публикации, мы вернулись к данным и проверили тип антидепрессанта, используемого в каждом тесте: некоторые были селективными ингибиторами обратного захвата серотонина (SSRI), другие были трициклическими лекарственными средствами; мы назвали те антидепрессанты, которые не были ни SSRI, ни трициклидами, «другими антидепрессантами». Затем мы обнаружили, что в анализах, которые мы анализировали, была четвертая категория лекарств, которые вводили пациентам с депрессией и оценивали их влияние на депрессию, которые вообще не рассматривались, такие как Транквилизаторы и препараты щитовидной железы. Когда мы проанализировали реакцию препарата и плацебо на каждый тип препарата, нас ждал еще один сюрприз: не имело значения, какой тип препарата пациент получал в тесте, реакция всегда была одинаковой, и 75 % ответа был также обнаружен в группах плацебо. Я помню, как меня поразило сходство результатов, но с тех пор я узнал, что это вовсе не необычно. Далее, я снова и снова обнаруживал это явление. В исследовании STAR*D, самом дорогостоящем клиническом исследовании антидепрессантов за 35 миллионов долларов США, пациентам, которые не реагировали на назначенные SSRI, назначался другой препарат.
Некоторые перешли на SNRI, препарат, который, как считается, увеличивает как норэпинефрин, так и серотонин в мозге; другие переключились на NDRI, который, как говорят, увеличивает норэпинефрин и дофамин, не затрагивая серотонин. А другим пациентам просто дали еще один SSRI. Приблизительно каждый четвертый пациент имел клиническую реакцию на новое лекарство, но не имело значения, какое это было новое лекарство. Эффект был от 26% до 28%; иными словами, пациенты отвечали одинаково независимо от типа лекарства.
Наиболее часто назначаемыми антидепрессантами являются SSRI, которые, как полагают, избирательно влияют на нейротрансмиттер серотонина. Однако есть антидепрессант, который работает совершенно по-другому. Это тианептин и был одобрен французским Отделом регистрации лекарственных средств, для назначения в качестве антидепрессанта. Тианептин является SSRis, селективным усилителем обратного захвата серотонина, который вместо увеличения количества серотонина в мозге снижает его.
Если теория считает, что депрессия вызвана дефицитом серотонина, депрессия может ухудшиться. Однако это не так, один из мифов. В клинических испытаниях, сравнивающих действие тианептина с эффектом SSRis и трициклических антидепрессантов, 63% пациентов показали значительное улучшение (произвольно определяемое как уменьшение симптомов на 50%), т.е. та же самая скорость реакции, которая обнаружена в этом типе тестирования с SSRis, NDRis и трициклидами (см. рис. 5). Просто не имеет значения, что содержит препарат - увеличивает ли он или уменьшает серотонин, или вообще не влияет на серотонин. Влияние на депрессию остается прежним.
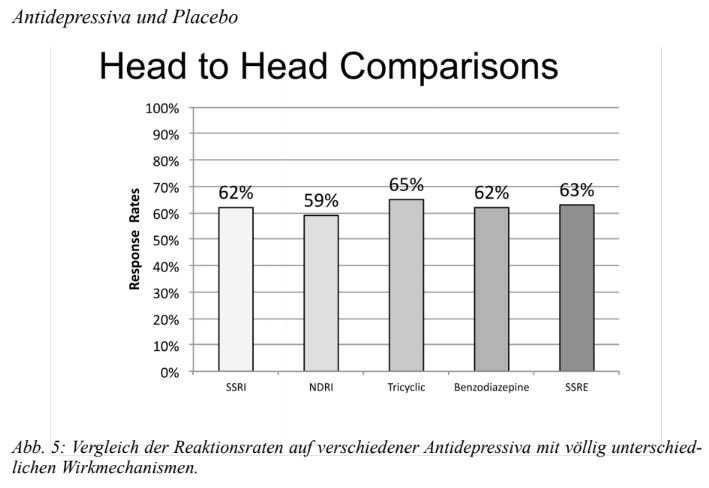
Как бы вы назвали таблетки, которые работают независимо от их химического состава? Я называю их "плацебо".
Антидепрессанты как активные плацебо
Все антидепрессанты, по-видимому, одинаково эффективны, и, хотя различие между приемом лекарств и плацебо не является клинически значимым, оно является статистически значимым. Таким образом, возникает вопрос: что общего между всеми этими активными препаратами, что их влияние на депрессию мало, но статистически значительно лучше, чем плацебо?
Общей чертой всех антидепрессантов является то, что они вызывают побочные эффекты. Почему это важно? Представьте, что вы являетесь испытуемым в клиническом испытании. Вам говорят, что это двойное слепое исследование и что вы можете получить плацебо. Они также скажут вам, каковы побочные эффекты лекарства. Терапевтический эффект препарата можно почувствовать только через несколько недель, однако побочные эффекты могут проявиться быстрее. Будете ли вы задаваться вопросом, к какой группе вас причислили, к группе, получающей препараты или плацебо, и если вы почувствуете какой-либо из перечисленных побочных эффектов, не придете ли вы к выводу, что вы получили настоящий препарат? В одном исследовании 89% пациентов с депрессией в группе, получающей антидепрессивные препараты, правильно «угадали», что они получили настоящий антидепрессант (Rabkin et al., 1986), а в другом исследовании, в котором антидепрессанты и бензодиазепины использовались для лечения панических расстройств, 95% пациентов в группе, с активным лекарственным средством, так же правильно «угадали» к какой группе они принадлежат (Margraf et al., 1991).
Не только пациенты распознают распределение в соответствующей группе, но и практикующие врачи, которые оценивают их по шкале HAM-D (Margraf et al., 1991; Rabkin et al., 1986). Пациенты с настоящим препаратом довольно хорошо «догадываются», что они находятся в группе, которая принимает препараты, но те, кто в группе плацебо, гораздо более точны. С другой стороны, клиницисты очень точно распознают распределение пациентов как из группы с препаратами, так и из группы плацебо. Отчеты клиницистов были взяты во всех тестах на антидепрессанты, в качестве основного результата для подачи в FDA. Использование шкал, по которым пациенты оценивают свои депрессивные симптомы, может дать более точные оценки разницы между препаратом и плацебо. Другими словами, клинические испытания не являются двухсторонне тайными. Многие пациенты осознают это, когда им дают настоящий препарат, так же, как и клиницисты, которые оценивают степень депрессии, скорее всего, из-за побочных эффектов препаратов. Каковы возможные последствия антидепрессантов?
Нам не нужно долго гадать. Брет Резерфорд и его коллеги из Колумбийского университета дали ответ. Они проверили реакцию на антидепрессанты с использованием исследований без группы плацебо по сравнению с исследованиями с группой плацебо (Rutherford, Sneed & Roose, 2009). Основное отличие заключалось в том, что в первом случае пациенты и классификаторы были уверены, что пациентам давали активный антидепрессант, в то время как в плацебо-контролируемых тестах они знали, что они могли получить плацебо. Знание того, что все пациенты получали активное лекарство, значительно увеличивало его эффективность. Это подтверждает гипотезу о том, что относительно небольшая разница между приемом лекарств и плацебо в тестах на антидепрессанты обусловлена, по крайней мере частично, «угадыванием» к какой группе он принадлежит и, следовательно, знанием того, что пациент находится в группе приема лекарств. Из-за побочных эффектов, вызванных препаратом.
Что делать?
Таким образом, существует сильный терапевтический эффект на антидепрессанты. Однако реакция на плацебо почти такая же сильная. Это приводит к терапевтической дилемме. Лекарственный эффект антидепрессантов не является клинически значимым, но эффект плацебо есть. С учетом этих результатов, что должно быть сделано клинически?
Одним из вариантов было бы назначить плацебо, но это было бы мошенничество. Помимо того, что этически сомнительно, существует также риск нарушения доверия, и доверие является одним из наиболее важных клинических инструментов, которые есть у клиницистов. Другое предложение заключалось в использовании антидепрессантов в качестве активного плацебо. Но эта альтернатива проблематична из-за рисков, связанных с антидепрессантами.
Побочные эффекты антидепрессантов включают
Побочные эффекты антидепрессантов включают: сексуальную дисфункцию (которая может поражать от 70% до 96% пациентов, получающих SSRI; Clayton et al., 2006; Serretti et al., 2009), большое увеличение веса, бессонница, тошнота и диарея.
Многие люди, которые хотят прекратить прием антидепрессантов, проявляют симптомы абстиненции (Rosenbaum et al., 1998).
Антидепрессанты также были связаны с повышенным уровнем суицидов, проявления насилия и преступлений у детей, подростков и молодых людей (Molero et al., 2015; Stone, 2014; Stone et al., 2009).
Пожилые люди имеют повышенный риск развития инсульта, а также риск всех возможных проблем со здоровьем, которые будут летальны (Andrews et al., 2012).
Беременные женщины, принимающие антидепрессанты, подвергаются большему риску выкидыша, а их дети чаще рождаются с аутизмом, врожденными дефектами и хронической легочной гипертензией (Dolmar et al., 2013). Кроме того, некоторые из этих рисков связаны с приемом антидепрессантов на ранних сроках беременности, когда женщины еще не знают, что они беременны.
Однако одно из самых удивительных последствий для здоровья от применения антидепрессантов затрагивает все возрастные группы: антидепрессанты увеличивают риск рецидива. После лечения антидепрессантами вероятность рецидивирующей депрессии намного выше, чем при лечении другими агентами, включая лечение с помощью плацебо (Andrews et al., 2012; Babyak et al., 2000; Dobson et al., 2008). Риск рецидива зависит от степени изменения нейротрансмиттеров в мозге, вызванного соответствующим антидепрессантом.
Учитывая эти риски для здоровья, антидепрессанты не должны использоваться в качестве первого выбора при лечении депрессии. Лучшей альтернативой является использование немедикаментозного лечения. Я и мои коллеги провели метаанализ различных методов лечения депрессии, в том числе антидепрессантов, психотерапии, комбинации психотерапии и антидепрессантов, а также «альтернативных» форм лечения, включая иглоукалывание и физическую подготовку (Khan et al., 2012; см. Рис. 6).
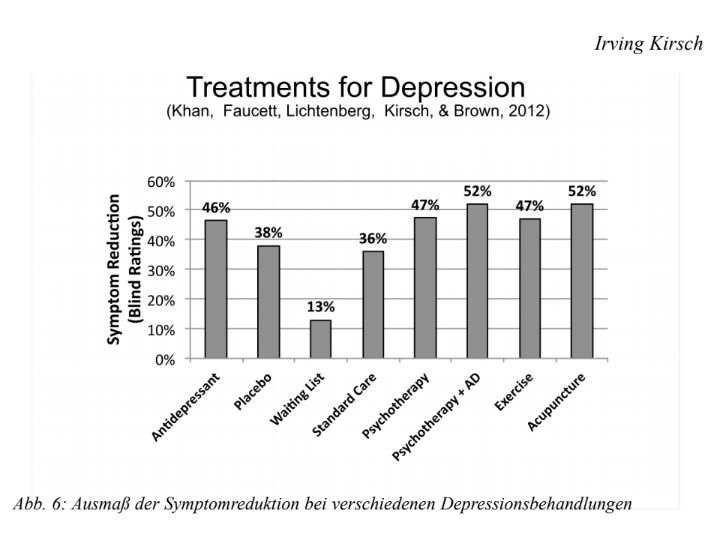
Мы не обнаружили существенных различий между этими методами лечения и различными подходами в психотерапии. Когда различные виды лечения одинаково эффективны, выбор должен быть сделан с точки зрения риска и вреда, причем антидепрессанты являются наиболее рискованными и разрушительными из всех этих методов лечения (это не миф и серотонин тут ни при чем). Во всяком случае, их следует использовать в качестве крайней меры, если депрессия чрезвычайно тяжелая и все другие варианты лечения были опробованы и потерпели неудачу.
Лучшая исследованная альтернатива антидепрессантам - когнитивно-поведенческая терапия. При краткосрочном применении она так же эффективен, хотя и более дорогая, чем лекарственная терапия. В долгосрочной перспективе, однако, она более эффективна и менее дорогая, чем фармакотерапия (Dobson et al., 2008). Пациенты с депрессией также предпочитают когнитивно – поведенческую терапию фармакотерапии в соотношении 3: 1 (McHugh et al., 2013). Наконец, есть свидетельства того, что гипноз в дополнение к поведенческой терапии может повысить его эффективность (Alladin, 2013; Kirsch et al., 1995) и что лечение гипнозом явно предпочтительнее лечения антидепрессантами (Dobbin et al., 2009).
Ирвин Кирш
В клубе Наследие Фрейда, по вашим запросам, мы создадим терапевтическую группу по методу когнитивно-поведенческой терапии (психолог Дмитрий Коренев) в тандеме с другими методами психологии (психологи клуба) и телесно-ориентированных практик (Михаил Грищенко).




